Las vacunas que acabarán con la pandemia
Laura Marina Robles Reyes
Ilustraciones: Shutterstock
Se están probando cerca de 200 posibles vacunas contra el coronavirus causante de la pandemia de COVID-19 que usan distintas estrategias para inmunizarnos.
Una vacuna contra una enfermedad causada por un virus como el SARS-CoV-2 se puede desarrollar a partir de cualquiera de estas bases: el virus mismo, pero debilitado; un fragmento del virus; algo que se parezca al virus sin serlo, o material genético del virus. ¿Cuál es mejor?
Una vacuna es una simulación, es decir que recrea un fenómeno o una condición. Los astronautas, por ejemplo, entrenan en la Tierra en grandes piscinas que contienen réplicas de módulos de la Estación Espacial Internacional. De esa manera se familiarizan con el equipo con el que trabajarán, así como con las condiciones de microgravedad del espacio. Del mismo modo, las vacunas recrean o simulan una infección exponiendo al organismo a réplicas del virus o a pequeñas partes de éste, llamadas antígenos. Gracias a esta infección simulada el sistema inmunitario se familiariza con el virus y aprende a reconocerlo y combatirlo. Si más tarde una persona vacunada se expone al virus real, su sistema inmunitario es capaz de reaccionar rápidamente, suprimiendo la enfermedad o reduciendo su gravedad.
Las simulaciones que hacen los astronautas no suponen ningún riesgo para ellos porque se realizan en condiciones controladas. Las vacunas tampoco son peligrosas para el organismo porque el virus o las partes del virus que contiene cada vacuna se modifican para que sean inocuas. No es nada fácil desarrollar una vacuna. Obtener la del virus del papiloma humano tomó 26 años y la del rotavirus 25. Esto se debe a que para conseguir la aprobación de las autoridades de salud pública el fabricante de la vacuna tiene que demostrar que esta es al mismo tiempo eficaz y segura, lo que exige observar su efecto a lo largo de meses, primero en animales de laboratorio y luego en seres humanos.
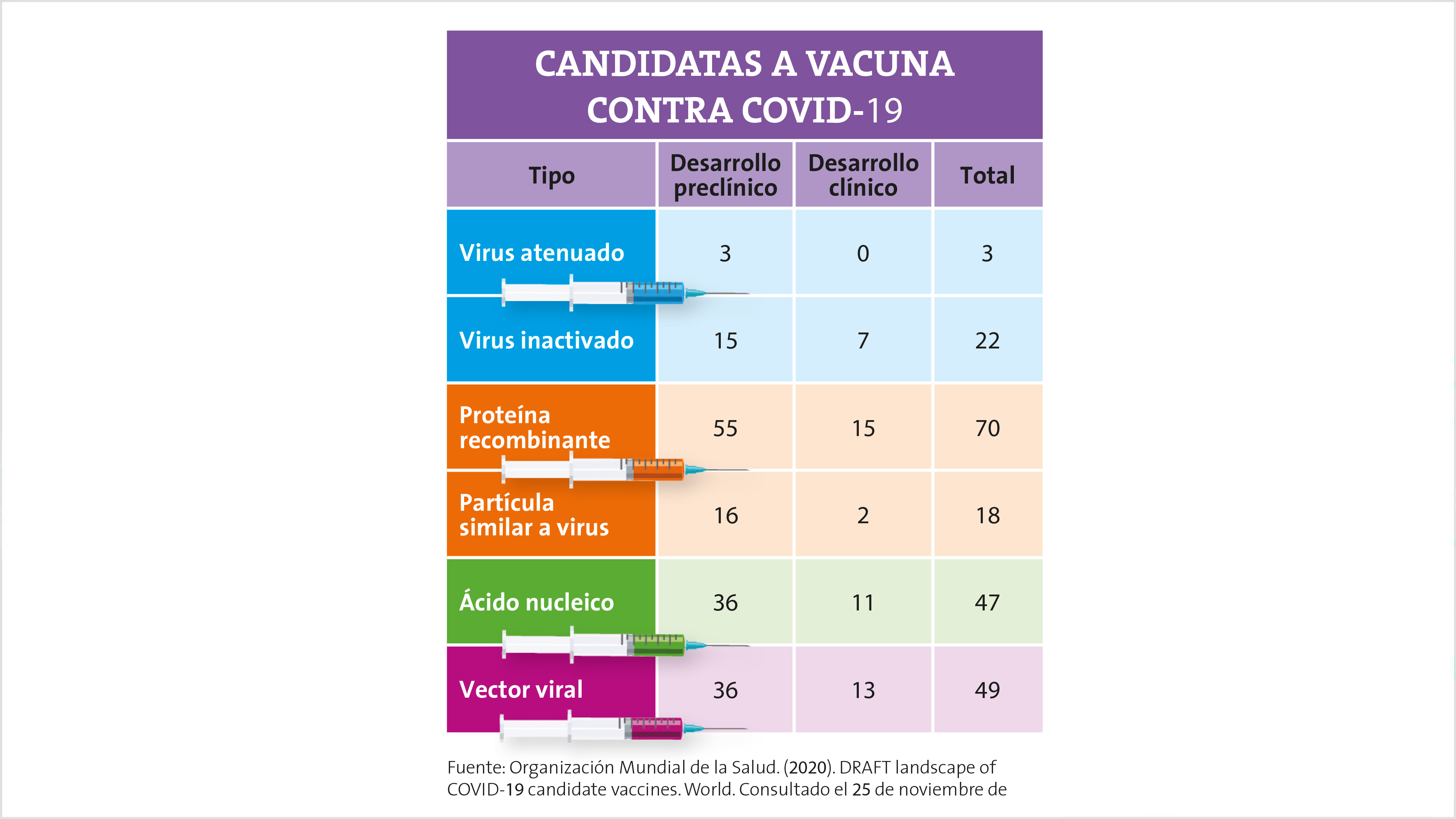
La pandemia causada por el nuevo coronavirus ha movilizado a las grandes compañías farmacéuticas y a centros de investigación de todo el mundo para producir una vacuna en el menor tiempo posible. Al momento de escribir este artículo existen alrededor de 200 candidatas a vacuna contra el SARS-CoV-2, de las cuales 48 ya se encuentran en ensayos clínicos y una, la de la compañía Pfizer, obtuvo una aprobación de emergencia a principios de diciembre para ser aplicada en forma masiva. Estas vacunas se pueden clasificar en seis categorías, según la forma de producirlas y el modo de simular la infección.
Antígenos: señuelos que atraen al sistema inmune
Un antígeno es cualquier molécula que el organismo identifica como ajena o extraña y que es capaz de inducir una respuesta inmune. Puede ser una proteína, un carbohidrato o algún otro componente de un agente infeccioso (virus, bacteria o parásito). El antígeno actúa como señuelo que atrae al sistema inmunitario y lo hace producir anticuerpos.
El objetivo de todas las vacunas es exponer el cuerpo a antígenos del patógeno. La mayoría de las vacunas que se están desarrollando contra el SARS-CoV-2 usan como antígeno la proteína espiga pues se ha observado que induce la producción de anticuerpos que neutralizan a este coronavirus.
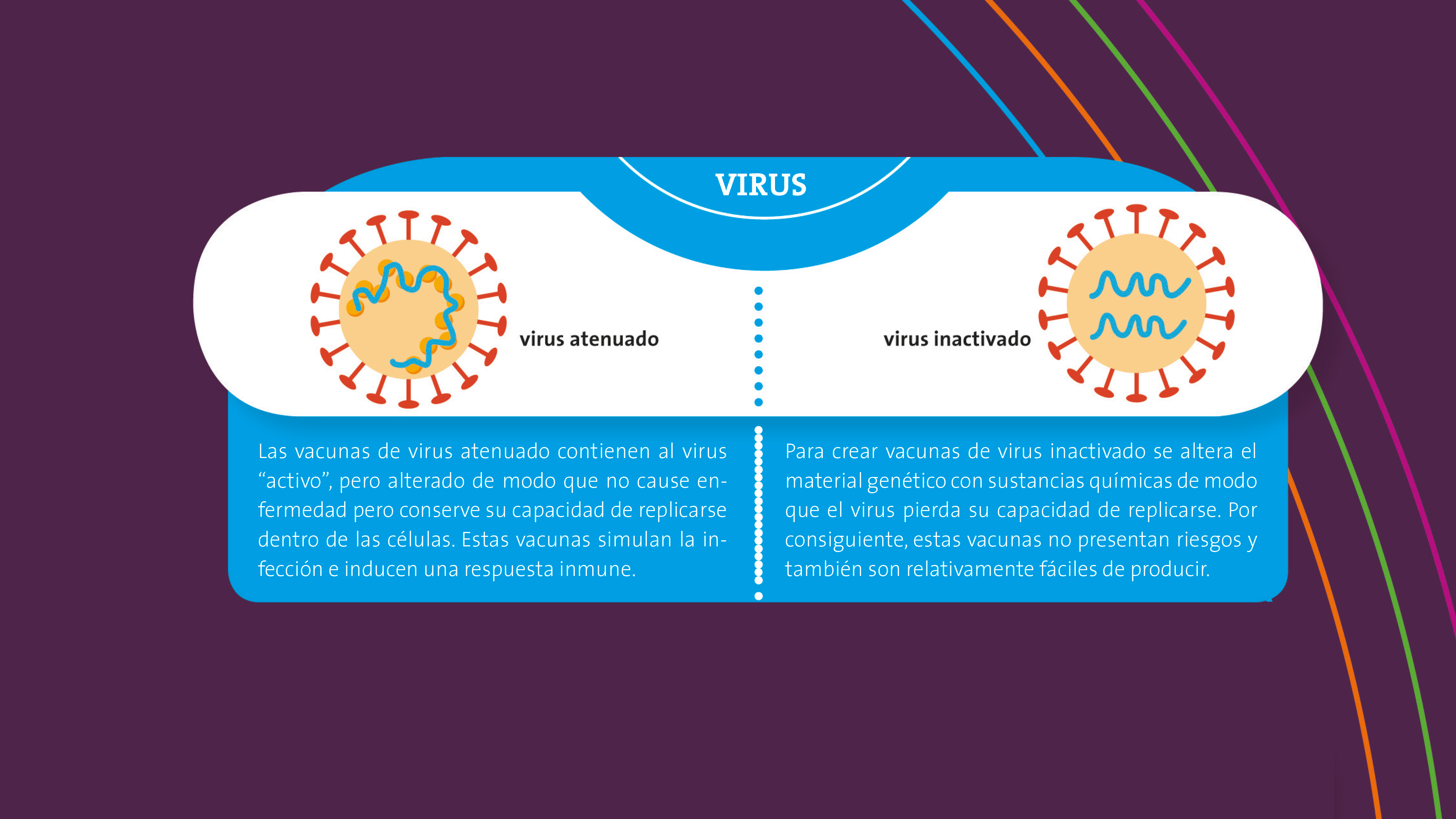
Vacunas de virus atenuado
Estas vacunas contienen el virus “activo”, pero atenuado para que no cause enfermedad, lo que se consigue quitándole o alterándole los genes que le conferían virulencia, esto es, la capacidad de producir enfermedad. Para desarrollar estas vacunas, primero es necesario obtener el virus activo a partir del tejido de un paciente enfermo y cultivarlo y modificarlo genéticamente. Las vacunas tradicionales como las de la varicela, el sarampión y el rotavirus se fabrican a partir de virus atenuados.
Un virus atenuado es lo más parecido al virus real, primero, porque el virus está entero, y segundo, porque está activo; es decir, conserva su capacidad de replicarse dentro de las células. Como resultado, la vacuna a base de virus atenuados simula muy bien la infección e induce una respuesta inmune muy similar a la que se produciría durante una infección natural. Otra ventaja de estas vacunas es que se pueden administrar como aerosol por la nariz lo cual protege el tracto respiratorio superior, la entrada principal del virus al cuerpo.
Sin embargo, para que un virus atenuado se use como vacuna primero hay que demostrar que es incapaz de revertir el proceso genéticamente y convertirse en dañino de nuevo. Garantizar esto es muy difícil en el caso de los coronavirus, ya que se sabe que pueden recombinarse: intercambiar material genético con virus de otras cepas. Así, una cepa de vacuna atenuada podría, en teoría, recombinarse con el coronavirus nativo para recrear una cepa dañina.
Hasta la fecha, solo se están desarrollando tres vacunas de SARS-CoV-2 atenuado: en el Serum Institute of India/Codagenix, en la Universidad Acibadem Mehmet Ali Aydinlar (en Turquía) y en la compañía Indian Immunologicals, Ltd.

Vacunas de virus inactivado
Al igual que las vacunas de virus atenuado, estas vacunas contienen el virus entero pero inactivado. Tal como Supermán pierde sus poderes cuando se expone a kriptonita, un virus puede perder su capacidad de replicarse y de causar enfermedad si se le expone a ciertas sustancias. Como los virus no están vivos, no podemos hablar de un virus muerto, y decimos en cambio que está inactivado. Ejemplos de vacunas hechas con virus inactivados son las de la polio, la hepatitis A y la rabia.
Para inactivar un virus se usan sustancias como formaldehído o tratamientos físicos como someterlo a altas temperaturas. Cuando se desactiva el virus es importante que conserve los mismos antígenos que el virus nativo. El tratamiento químico o físico no debe alterar los antígenos que estimulan la inmunidad protectora.
El SARS-CoV-2 usualmente se inactiva con beta-propiolactona, una sustancia que modifica químicamente el material genético del virus, lo que resulta en que este pierde la capacidad de replicarse.
A diferencia de su contraparte atenuada, los virus inactivados no presentan riesgos de seguridad porque se modifican para no poder replicarse y esa modificación es irreversible. Otra ventaja de estas vacunas es que son relativamente fáciles de producir. Una limitación es que se requieren laboratorios de alta seguridad para producirlas porque el proceso exige manipular virus activos.
Hay 22 candidatos a vacuna de SARS-CoV-2 inactivado. Como ejemplo, podemos mencionar la vacuna china CoronaVac, desarrollada por la emprea Sinovac Biotech.
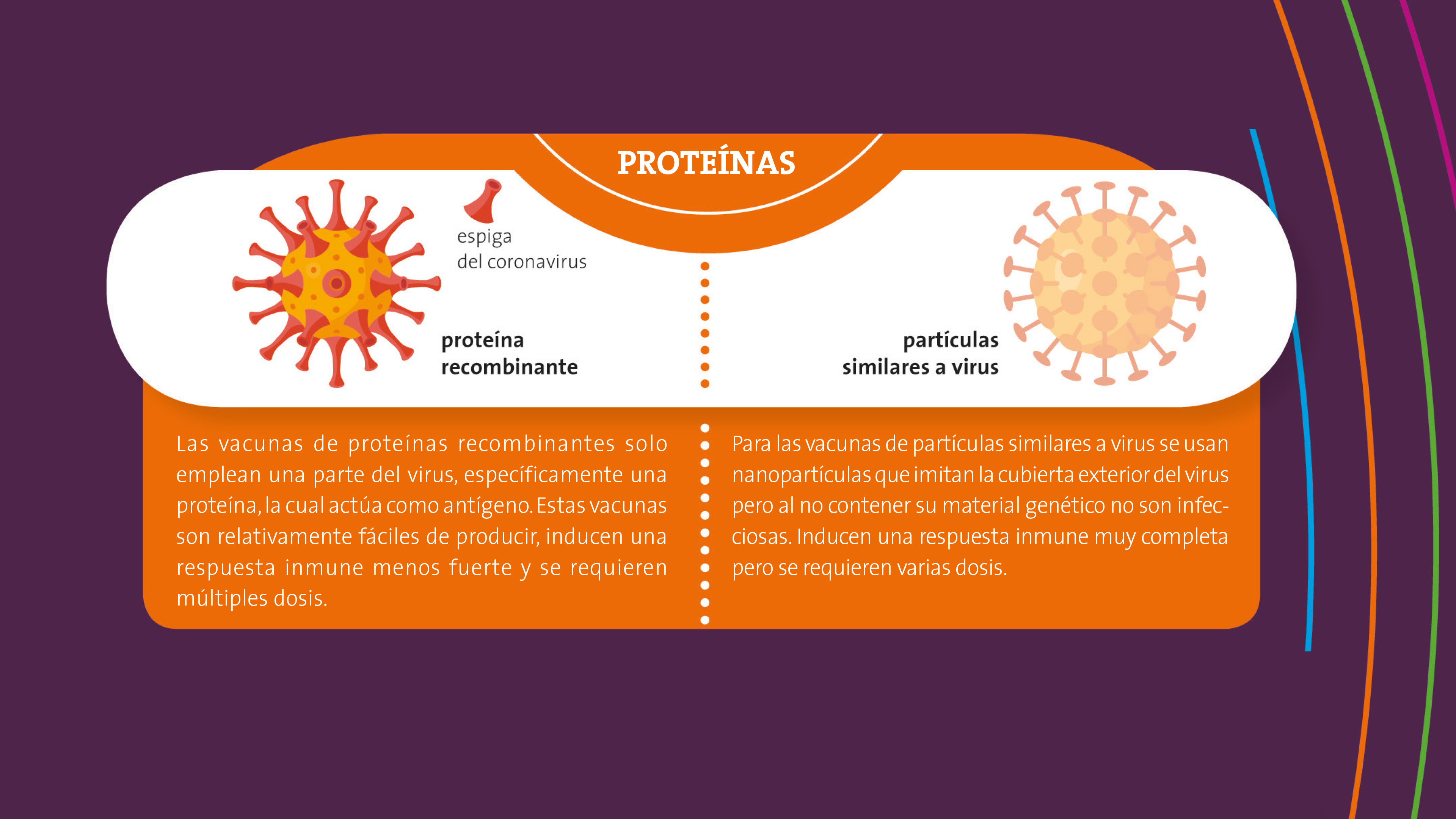
Vacunas de proteínas recombinantes
Estas vacunas no usan el virus completo, sino solo una pequeña parte, específicamente una proteína, de la cual se sabe que actúa como antígeno (inductor de respuesta inmune). En el caso de la vacuna contra el SARS-CoV-2, el antígeno más socorrido es la proteína en forma de espiga del virus o un fragmento de esta, conocido como “dominio de unión a receptor”, o RBD (por las siglas en inglés receptor binding domain).
Para crear estas vacunas hay que producir masivamente la proteína del virus que se ha seleccionado como antígeno. Para ello se emplean levaduras o bacterias. Estos microorganismos funcionan como minifábricas de proteínas. Con técnicas de ingeniería genética se introduce en el microorganismo la información genética o las instrucciones necesarias para fabricar el antígeno del virus. Cuando el microorganismo "lee" estas instrucciones, comienza a producirse en su interior el antígeno (en este caso, la proteína de espiga). Tal como una impresora 3D es capaz de producir muchas copias exactas de una pieza tridimensional, los microorganismos pueden producir muchísimas réplicas del antígeno. Una proteína producida de esta manera se conoce como proteína recombinante.
Finalmente, las proteínas recombinantes pueden inyectarse directamente, o usarse para fabricar partículas similares a virus (de las cuales hablaremos más adelante).
Las ventajas de estas vacunas se basan en que son seguras, su producción es rápida y se puede incrementar fácilmente a cantidades industriales. Además, para producirlas no se necesita cultivar el virus activo y por tanto no hacen falta laboratorios de alta seguridad. Un inconveniente es que la respuesta inmune que inducen estas vacunas no es tan fuerte, por lo que se requieren múltiples dosis y la administración de un adyuvante, esto es, un compuesto que intensifica la respuesta inmune a la vacuna.
Hay 70 candidatas a vacuna contra COVID-19 basadas en proteínas recombinantes. Entre estas, podemos mencionar las desarrolladas por Novavax y Sanofi.
Vacunas de partículas similares a virus
Las partículas similares a virus, o VLP (por las siglas en inglés de virus-like particles), son nanopartículas que imitan la cubierta exterior del virus. No son infecciosas, ya que carecen del material genético del virus. Ejemplos exitosos de este tipo de vacunas son las del virus del papiloma humano y la hepatitis B. Por lo general se emplean bacterias u otros organismos para producir una o varias proteínas recombinantes del virus de forma masiva. Las partículas similares a virus se ensamblan a partir de estas proteínas recombinantes.
Debido a la exposición repetitiva del antígeno en su superficie y a su forma de partícula, las VLP interactúan con el sistema inmunitario de manera muy similar al virus nativo, induciendo una respuesta inmune muy completa. La desventaja de estas vacunas es que, al igual que las vacunas de proteínas recombinantes, hay que repetir la dosis y administrar un adyuvante.
Se están desarrollando alrededor de 18 candidatos a vacuna contra COVID-19 de este tipo, a partir de las proteínas recombinantes de la espiga del SARS-CoV-2.
Medicago, una compañía canadiense, está diseñando partículas similares a virus de SARS-CoV-2 usando plantas vivas como biorreactores para producir las proteínas recombinantes. Y la compañía SpyBiotech está modificando una VLP de hepatitis B ya existente para que porte la proteína espiga del SARS-CoV-2.
Vacunas de ácidos nucleicos
Estas vacunas no incluyen el antígeno sino la información genética del virus, en la que están codificadas las instrucciones necesarias para fabricarlo.
Cuando la vacuna entra en el organismo, el material genético (contenido en los ácidos nucleicos ADN o ARN) ingresa en las células. Estas son capaces de leer esta información y producir ellas mismas el antígeno; en este caso, la proteína de la espiga. Una vez que la célula hace muchas copias del antígeno, las expulsa y las células del sistema inmunitario las reconocen y montan una respuesta inmune.
Si darle al organismo el antígeno fuera como enviar una pieza por paquetería, esto sería como mandar el diseño de la pieza en un archivo digital en vez de la pieza misma para que el destinatario la fabrique con una impresora 3D. La pieza es el antígeno, el archivo digital es el ADN o ARN y la impresora 3D es la célula. Es mucho más fácil la producción a nivel industrial del ADN o ARN que la de proteínas o la de virus atenuados o inactivados. Por eso se dice que estas vacunas son relativamente baratas, rápidas y fáciles de hacer. Sin embargo, solo una vacuna de este tipo ha sido autorizada para usarse en humanos. Esto la convierte en la primera vacuna de ARN en ser aprobada, si bien ha habido intentos de desarrollar vacunas así para otras enfermedades.
Hay 47 candidatos a vacuna contra SARS-CoV-2 que se basan en ácidos nucleicos. Ejemplos de estas son las desarrolladas por Inovio Pharmaceuticals (basada en ADN), y Moderna y Pfizer (basadas en ARN).
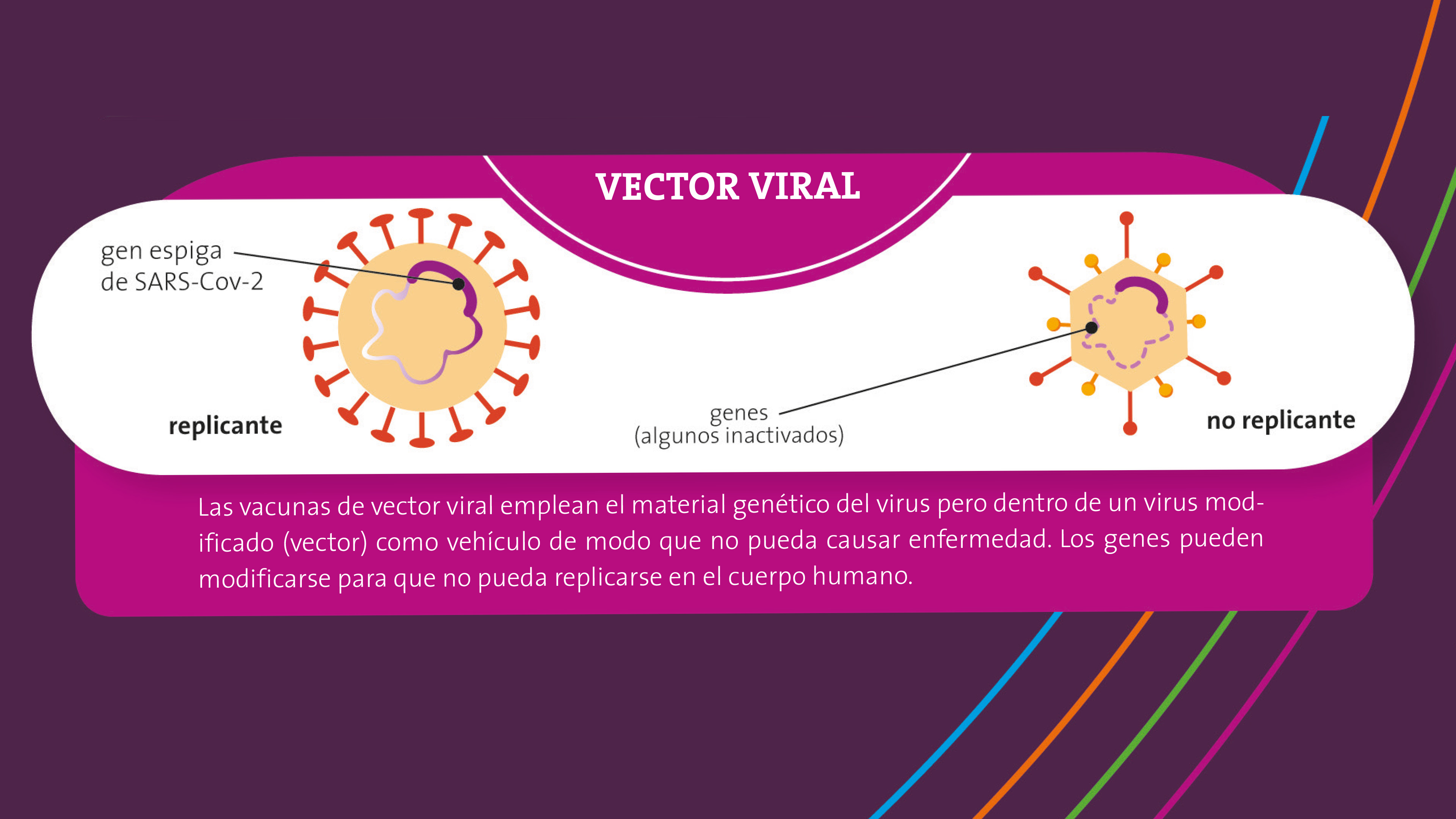
Vacunas de vector viral
Estas vacunas son muy similares a las de ácidos nucleicos, pues también usan el material genético que contiene las instrucciones para hacer el antígeno. Pero en ellas el material genético va a bordo de un virus distinto, el vector, que lo lleva al interior de las células. Los virus que se usan como vehículo o vector están atenuados, por lo que no pueden causar enfermedad. La vacuna contra el ébola, recientemente aprobada, es un ejemplo de vacuna de vector viral.
Para elaborar vacunas de vector viral usualmente se modifica un adenovirus a fin de que porte la información genética del antígeno que también en este caso es la proteína de la espiga. Una vez dentro de la célula, el vector viral usará la maquinaria molecular de esta para producir cientos de réplicas del antígeno. Hay dos tipos de vectores virales: los que pueden replicarse en el cuerpo y los que no pueden replicarse porque se les han desactivado ciertos genes. La ventaja de los vectores virales es que su producción se puede aumentar fácilmente a escala industrial. Su inconveniente es que una persona podría tener una inmunidad preexistente contra el virus usado como vector (por ejemplo, el adenovirus), lo que limitaría la eficacia de la vacuna.
Hay 49 candidatas a vacuna de vector viral contra el SARS-CoV-2. Entre estas, se encuentran las desarrolladas por las compañías farmacéuticas Oxford/AstraZeneca y CanSino Biologics, así como la vacuna rusa Sputnik-V del Instituto de Investigación Gamaleya.
La mejor vacuna
¿Cuál de estas estrategias es mejor para crear la vacuna contra el SARS-CoV-2? Como hemos visto cada una tiene ventajas y desventajas en cuanto a su seguridad, eficacia, capacidad de producción global y distribución. Sin embargo, como la COVID-19 es una enfermedad nueva para la humanidad y la respuesta inmune natural protectora aún no se entiende del todo, es difícil saber cuál estrategia será la más exitosa. Por eso es importante desarrollar varias en paralelo. Eso sí: para que se autorice una vacuna y pueda aplicarse a la gente, forzosamente tiene que pasar por todas las fases de ensayos clínicos, en las que se buscan evidencias de la seguridad y eficacia de la vacuna en un grupo poblacional grande, comparando los resultados con un grupo de control (véase ¿Cómo ves?, Núm. 262). Aplicar una vacuna que no haya pasado por estos ensayos sería tan peligroso como mandar a unos astronautas a Marte sin probar los cohetes que impulsarán la nave.
Además de la aprobada de Pfizer, hay otras que podrían serlo muy pronto porque ya están en fase 3 de ensayos clínicos —probándose en miles de voluntarios—; son las de Moderna (basada en ARN), Oxford/AstraZeneca (vector viral), CanSino Biologics (vector viral), Sinovac Biotech (virus inactivado), Sinopharm (virus inactivado). De estas, las más prometedoras son las de Moderna, con un costo de más de 400 pesos por dosis, la de Oxford/AstraZeneca, de unos 65 pesos por dosis, y la de Pfizer, a más de 300 pesos por dosis. Otra diferencia entre ellas es la temperatura a la que hay que mantenerlas para que no pierdan su eficacia: las dos primeras, entre 2 y 8 ºC, y la tercera a -70 ºC (se van a necesitar recipientes con hielo seco para transportarla). Si todo sale bien, van a ser las vacunas que se hayan desarrollado con mayor rapidez en la historia.
- Baruch Díaz Ramírez, Jorge, Desafíos de las vacunas COVID-19, una carrera contra el tiempo, Comisión UNAM: https://covid19comisionunam.unamglobal.com/?p=88511
- Vacunas: prevención de enfermedades y protección de la salud. Un nuevo camino para las vacunas y los programas de vacunación, que resulta prometedor para la salud de las poblaciones en el mundo, Organización Panamericana de la Salud: www.paho.org/spanish/dd/pub/vacunas-lu.pdf
- Vacunación en el adulto, Facultad de Medicina, UNAM: www.facmed.unam.mx/eventos/seam2k1/2008/mar_01_ponencia.html
Laura Marina Robles Reyes es bióloga y maestra en ciencias bioquímicas por la Universidad Nacional Autónoma de México. Actualmente se dedica a la comunicación de la ciencia.